Геморрагический васкулит относится к самым частым системным васкулитам у детей. Вероятность его возникновения составляет 23–25 случаев на 100 тыс. детей. Чаще всего болеют дети в возрасте от четырёх до восьми лет, причём процент болеющих мальчиков выше, чем девочек. В последние годы патология всё чаще переходит в хроническое состояние и приобретает тяжёлые формы (абдоминальную и почечную). Летальность составляет 1–2 % и связана с развитием почечной недостаточности. Чтобы предупредить осложнения, родителям нужно знать, что такое васкулит, что делать при его появлении и как его предотвратить.
Что это за болезнь и какие причины её вызывают
Геморрагический васкулит (ГВ), который также называют болезнь Шенлейн — Геноха, аллергический васкулит, анафилактоидная пурпура, капилляротоксикоз, аллергическая пурпура, — это системная патология, спровоцированная нарушением клеточного иммунитета, в результате чего развивается воспаление, тромбоз и некроз мелких сосудов (капилляров, артериол). Организм начинает страдать от нехватки кислорода, в особенности почки, головной мозг и кишечник.
Механизм развития
Он довольно сложен. Постараемся разобрать его в самом простом варианте.
Итак, на организм ребёнка влияют различные факторы внешней и внутренней среды в виде:

- инфекций (бактерий, вирусов);
- температурных воздействий (ожогов или обморожений);
- аллергии;
- внутреннего воспаления и пр.
В ответ на раздражители в крови образуются циркулирующие иммунные комплексы, или ЦИК, которые у здорового ребёнка через несколько дней нейтрализуются и выводятся при помощи клеточного иммунитета. Эту функцию выполняют макрофаги, способные поглощать ненужные и вредные для нашего организма молекулы.
Если работа макрофагов нарушается, иммунные комплексы накапливаются во всех мелких сосудах (капиллярах, артериолах), что ведёт к их закупорке тромбами, некрозу и разрыву. Сосудистое русло начинает пропускать через себя эритроциты (красные кровяные тельца) и плазму (жидкость, в которой находятся клетки крови), вследствие чего развивается отёк тканей. Все эти процессы вызывают повреждение органов по причине развившегося дефицита кислорода и питания.
Причины, которые приводят к заболеванию
К основным причинам развития геморрагического васкулита относятся:
- инфекционные болезни (стрептококковая инфекция, цитомегаловирус и хламидийная инфекция — 87,1 %, простой герпес I, II типов — 18,5 %, гепатит В — 7,1 %, токсоплазмоз — 8,6 %);
- вакцинация на фоне вирусной инфекции или сразу после выздоровления;
- аллергия на продукты питания, холод или лекарственные препараты;
- присутствие хронических инфекционных заболеваний (тонзиллит, бронхит и др.);
- укусы насекомых;
- ожоги;
- травмы и пр.
Разные формы болезни
Общепринятой классификации геморрагического васкулита до сих пор нет. Клиническая картина может иметь разные проявления в зависимости от основной формы заболевания:
- кожная (простая) присутствует у всех больных с ГВ;
- суставная имеется у 60–80 % заболевших;
- абдоминальная — у 60–68 %;
- почечная — у 25–60 %;
- церебральная и смешанная.
Кожная форма
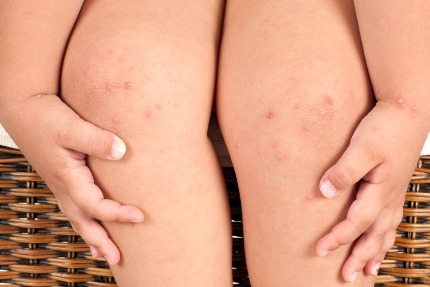
Проявляется в виде высыпаний. Характер сыпи папулёзно-геморрагический — это значит, что элементы на коже имеют красный оттенок и размер 2-3 мм. Они выступают над поверхностью кожного покрова. В некоторых случаях высыпания увеличиваются, из-за чего начинают сливаться друг с другом.
Красные пятна располагаются на ногах в районе голеней, задней и внутренней поверхности бёдер. Могут также возникать красные точки и пятна на теле, а именно на ягодицах и пояснице. Элементы сыпи находятся, как правило, в районе крупных суставов (голеностопных, коленных, локтевых).
На начальном этапе болезни высыпания имеют красноватый оттенок, который со временем быстро переходит в синюшно-багровый цвет. В течение трёх–пяти суток элементы угасают, становятся желтовато-коричневыми. К остаточным явлениям сыпи относятся пигментация или единичные высыпания (петехии), которые не возвышаются над уровнем кожного покрова и не требуют лечения.
Нередко при этой форме можно наблюдать отёчность мягких тканей в районе голеностопных и коленных суставов, иногда локтевых, тыльной стороны кисти и стоп. У мальчиков может развиться отёк мошонки. При этом повреждённые области имеют синюшный оттенок. После спадания отёчности появляются кровоизлияния.
Кожный синдром имеет волнообразное течение. Если пациент нарушает диету или постельный режим, количество элементов на коже может резко увеличиться. Частота возникновения новых волн составляет три–пять эпизодов за острый период ГВ.
Суставная форма
Она характеризуется болью в суставах, причём болевые ощущения носят непостоянный характер. Приступ появляется внезапно и может длиться от нескольких минут до нескольких часов. Продолжительность зависит от вида сустава, который вовлечён в процесс, уровня болевого порога, общего самочувствия. У детей наблюдается:
- вовлечение крупных симметричных суставов, а именно коленных и локтевых (мелкие не поражаются);
- боль при попытке согнуть или разогнуть суставы.
Суставной синдром имеет доброкачественное течение, поэтому через несколько суток адекватного лечения нестероидными противовоспалительными препаратами симптоматика полностью исчезает, а суставы сохраняют свою форму и функцию.
Абдоминальная, или кишечная форма
Чаще характерна для детей с патологиями пищеварительного тракта: гастритом, гастродуоденитом, глистными инвазиями. Проявляется схваткообразными болями в животе в области пупка, которые возникают по причине кровоизлияний в стенках кишечника и брыжейке.

Несмотря на то, что боль очень сильная, живот мягкий и хорошо пальпируется. Именно эта особенность помогает отличить ГВ от хирургических заболеваний.
Иногда возникает многократная рвота с прожилками крови. У некоторых больных возможна рвота «кофейной гущей» и мелена (тёмный стул) из-за развития кишечного кровотечения и попадания крови в кал. Боль в животе может возобновиться после начала новой волны высыпаний.
Но бывает так, что симптоматика абдоминального синдрома при первичном возникновении ГВ опережает кожные проявления, то есть высыпаний ещё нет, а живот уже сильно болит. В этом случае больные часто попадают в отделение хирургии с подозрением на патологию, требующую оперативного лечения.
Если ребёнка прооперировали и при этом выявили ГВ, это не считается врачебной ошибкой, но только тогда, когда сыпи на теле в момент направления на операцию не было.
Необходимо знать, что кишечная форма способна давать опасные осложнения в виде инвагинации кишечника, кишечной непроходимости, перфорации кишечной стенки с развитием перитонита, кишечного кровотечения. Поэтому при любых болях в животе лучше показать ребёнка доктору.
Почечная форма
Относится к самым тяжёлым проявлениям ГВ. Именно она указывает на переход в хроническую стадию и может ухудшать прогноз по заболеванию. Чаще всего почечный синдром выявляется у мальчиков в возрасте от четырёх до семи лет в весенне-летний период. Симптомы возникают на второй-третьей неделе после начала ГВ. У пациентов отмечается кровь в моче, гипертония, отёки. Проявления почечной недостаточности, которые считаются признаками осложнения, всё же возникают редко.
Смешанные формы
Они в последние годы встречаются всё чаще. У больных ГВ поражаются несколько органов и систем. Симптоматика разных форм перемешивается, что затрудняет выявление и лечение болезни.
Какие анализы нужно сдать при васкулите
Если у ребёнка появились признаки геморрагического васкулита, необходимо сразу обратиться к педиатру, который в дальнейшем направит пациента в стационар. Или позвонить в скорую, если состояние ребёнка резко ухудшается:

- видно много некротических очагов на коже;
- поднимается температура;
- присутствуют сильные боли в животе или в голове;
- отмечается покраснение мочи, почернение кала;
- его рвёт с кровью.
Своевременное обращение к специалистам позволит вовремя провести обследование и начать терапию. Ребёнку нужно будет сделать:
- общий анализ крови;
- биохимический анализ крови;
- иммунологический анализ;
- коагулограмму (проверят способность к образованию тромбов);
- общий анализ мочи;
- анализ кала на скрытую кровь;
- ЭКГ — для проверки работы сердца;
- мазок из зева — для выявления стрептококковой или другой патологической флоры;
- осмотр глазного дна окулистом на предмет наличия кровоизлияний и отёка сетчатки;
- пробу Зимницкого и Нечипоренко — для оценки функции почек;
- посев мочи — для исключения туберкулёза.
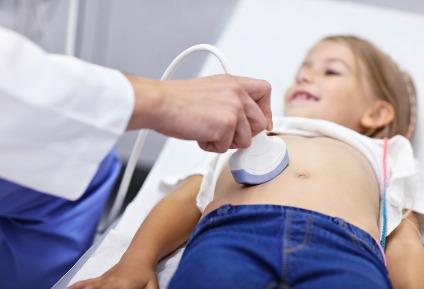
Из инструментальных методов используют:
- УЗИ брюшной полости и забрюшинного пространства, что помогает выявить гематомы, нарушение кровотока в органах брюшной полости, наличие жидкости в полости брюшины, увеличение печени и селезёнки, оценить размеры поджелудочной железы и почек и пр.;
- рентгенографию кишечника (позволяет определить признаки непроходимости);
- МРТ (магнитно-резонансную томографию) органов брюшной полости;
- ЭГДС (эзофагогастродуоденоскопию) — для выявления покраснений, отёков, петехий, язвочек, узелковых образований и других патологических изменений в желудочно-кишечном тракте;
- колоноскопию (помогает выявить язвенные дефекты в подвздошной и прямой кишке).
Также пациенту показана консультация:
- детского нефролога, чтобы исключить заболевания почек;
- хирурга, который при абдоминальной форме должен исключить состояния, требующие операции;
- ЛОР-врача — для лечения хронических очагов инфекции в носоглотке, если таковые имеются.
Как лечат геморрагический васкулит
Так как это заболевание системное и способно приводить к повреждению органов и тканей, в том числе жизненно важных, всех детей с ГВ лечат только в стационаре. Амбулаторно лечить патологию нельзя. Помимо лекарственных препаратов, больному требуется постельный режим и специальная диета. А при необходимости — быстрая коррекция терапии.
Какой режим положен больному
На весь период присутствия высыпаний ребёнку показан постельный режим, который после купирования сыпи продлевается на семь–десять дней. Весь этот период пациент должен находиться в кровати. Вставать нельзя даже в туалет. Есть и проводить гигиенические процедуры рекомендуется в кровати. Для отправления физиологических потребностей предлагают утку или памперсы (в зависимости от возраста).

Через десять дней после купирования сыпи пациента переводят на палатный режим на три-четыре дня. Больному можно половину суточного времени сидеть на кровати. Разрешается ходить по палате, чтобы умыться, поесть за столом, сходить в туалет. В общий коридор отделения выходить запрещено.
Какими препаратами лечат геморрагический васкулит у детей
Базисная медикаментозная терапия довольно разнообразна:
- антикоагулянты (гепарин, фрагмин, эноксапарин, фениндион) показаны при всех формах для купирования тромбозов;
- антиагреганты (дипиридамол, пентоксифиллин, индометацин) уменьшают агрегацию тромбоцитов;
- энтеросорбенты (активированный уголь, смектит) — для захвата токсинов в полости кишечника;
- антигистаминные препараты (хлоропирамин, цетиризин, астемизол) — для больных с аллергическими реакциями;
- глюкокортикоиды показаны при абдоминальной и почечной формах, ангионевротическом отёке, используются только вместе с антиагрегантами и антикоагулянтами;
- антибиотики (преимущественно макролиды) — для купирования бактериальной инфекции, которая спровоцировала болезнь.
Диета
Вне зависимости от формы заболевания питание детей должно быть гипоаллергенным.
Питание при кожной форме
Больному запрещается есть:

- клубнику, цитрусовые, какао, яйца, шоколад;
- сдобную выпечку;
- арбузы;
- продукты, содержащие пищевые консерванты, красители, растительные пигменты.
Диетотерапии придерживаются на протяжении всего острого периода, а также в течение 12 месяцев после наступления ремиссии.
Питание при абдоминальной форме
Ребёнку показан стол № 1а, которого придерживаются, пока не затихнут боли в животе. Пациенту предлагают щадящее питание, при котором исключены:
- горячие и холодные блюда;
- сырые овощи и фрукты;
- хлеб, хлебобулочные изделия;
- сухие продукты;
- бульоны на основе мяса;
- животные жиры;
- острые блюда и приправы.
Готовые блюда перетирают или перемалывают блендером, дают в жидком или пюреобразном состоянии. Это позволяет минимизировать повреждение слизистой пищеварительного тракта, его перегрузку и повышает усвоение питательных веществ.
После того как боли в животе прекращаются, больному показана диета № 1. При ней пищу варят, но уже не перемалывают. Можно расширить рацион, добавив в него бульоны и вчерашний хлеб. После ремиссии гипоаллергенную диету рекомендовано соблюдать ещё год, как и при кожной форме.
Питание при почечной форме
Ребёнку рекомендуется стол № 7. Такой вид питания подразумевает улучшенное выведение продуктов обмена, снижение давления, отёчности. Диета содержит в большей степени растительные продукты, исключаются мясо и соль.
Если у больного нет отёков, количество выпиваемой жидкости не ограничивают. При отеках объём введённой жидкости зависит от количества мочи, выделенной пациентом за прошедшие сутки.
Можно есть хлеб, испечённый по стандартным технологиям с солью. Нельзя есть продукты, содержащие экстрактивные вещества, эфирные масла, щавелевую кислоту.
Если наступила ремиссия, через 14 суток можно расширить рацион. Добавляют соль, начиная с 2 г в день и постепенно повышая её количество. Через 30 суток уже можно ввести отварное мясо, но только в первой половине дня, а после трёх месяцев ремиссии — мясные бульоны.
Реабилитация больных и профилактика обострений
После того как ребёнка выпишут из стационара, его ставят на диспансерный учёт у гематолога, педиатра, нефролога (если была перенесена почечная форма) на три года. Если ГВ перешёл в хроническую форму, больного наблюдают до 15 лет.

После выписки первые 7–14 суток ребёнок не должен выходить из дома. По мере восстановления пациенту разрешается гулять на улице не менее шести часов в сутки (в зависимости от состояния, постепенно наращивая время пребывания на улице).
Всех больных после перенесённого заболевания освобождают от физкультуры на 12 месяцев, далее решение об освобождении принимают в зависимости от течения ГВ и наличия обострений.
Если пациент перенёс почечную форму ГВ и у него остались изменения в анализах мочи, ему рекомендован домашний режим и дистанционное обучение на протяжении одного года.
Всем больным показано гипоаллергенное питание в течение 12 месяцев.
Всем детям с ГВ дважды за год нужно посещать ЛОР-врача и стоматолога для санации ротовой полости, пролечивания очагов бактериальной инфекции. Также обязательно проводят лечение всех хронических заболеваний, которые могут спровоцировать приступ ГВ.
Родителям рекомендуется оберегать детей от контакта с инфекционными больными. Если ребёнок заболел ОРВИ, ему назначают дезагреганты и антибиотики курсом на 10–14 дней, что позволяет избежать обострения ГВ.
Детям с ГВ нельзя находиться на солнце, делать прививки, вводить гамма-глобулин, контактировать с домашними животными, лечиться иммуномодуляторами, купаться в открытых водоёмах и переохлаждаться.
Геморрагический васкулит — это патология, требующая постоянного наблюдения. Без адекватной помощи у ребёнка с васкулитом могут развиться серьёзные осложнения в виде поражения почек, сердца, головного мозга, а также хирургических заболеваний кишечника, требующих неотложной помощи. Будьте внимательны и исполнительны. Берегите себя и своих детей.
Источники:
- Балашева, И. И. Геморрагический васкулит : учеб.-метод. пособие / И. И. Балашева, З. А. Маевская, И. Э. Гербек, М. Н. Бочарова. — Томск, 2003. — 19 с.
- Харламова, Ф. С. Геморрагический васкулит на фоне активно персистирующих герпесвирусных инфекций / Ф. С. Харламова, Н. Ю. Егорова, О. В. Шамшева, Н. Л. Вальтц [и др.] // Лечащий врач. — 2016.
- Борисова, Е. В. // Геморрагический васкулит у детей / Е. В. Борисова // Педиатрия. — 2004. — № 6. — С. 51–56.
- Кувшинников, В. А. // Геморрагический васкулит у детей / В. А. Кувшинников // Белорусский медицинский журнал. — 2004. — № 3. — С. 8–11.
- Лечение болезней внутренних органов : практ. рук. : в 3 т. / А. Н. Окороков. — Т. 3, кн. 2. — Минск : Вышэйшая школа, 1997. — 480 с.
- Кувшинников, В. А. Геморрагический васкулит у детей : учеб.-метод. пособие / В. А. Кувшинников, С. Г. Шенец. — Минск : БГМУ, 2014. — 31 с.
- Лыскина, Г. А. Некоторые аспекты развития, течения и лечения болезни Шенлейн — Геноха у детей / Г. А. Лыскина, Г. А. Зиновьева // Педиатрия. — 2010. — Т. 89. — № 6.
- Системные васкулиты : Клинические рекомендации РФ. — 2013–2017.
- Баранов, А. А. Федеральные клинические рекомендации по оказанию медицинской помощи детям с болезнью Шенлейн — Геноха / А. А. Баранов. — 2015. — С. 6.
- Клинические рекомендации по оказанию медицинской помощи детям с болезнью Шенлейн — Геноха / Министерство здравоохранения Российской Федерации ; Союз педиатров России. — М., 2015.
Автор: Наталья Грушина, врач-педиатр, медицинский журналист. Основным направлением её работы является детское питание и детские болезни. Считает, что главная задача родителей — сохранить здоровье ребёнку, дать ему любовь и счастье, а остального он добьётся сам!
Фото: FatCamera / Prostock-Studio / energyy / ridvan_celik / vadimguzhva / Visivasnc / Fertnig / evgenyatamanenko / Фотобанк istockphoto
Мнение автора может не совпадать с мнением редакции